Шкала Глисона при раке предстательной железы
Биопсия — ключевое звено в диагностике рака предстательной железы, а шкала Глисона — это система анализа тканей опухоли в образцах, полученных при биопсии простаты. Она позволяет врачу оценить потенциал злокачественности рака, спрогнозировать скорость, с которой опухоль будет прогрессировать, и вероятность выявления метастазов.
Первый вариант шкалы с пятью уровнями градации (грейдами) был предложен патоморфологом Дональдом Ф. Глисоном в 1966 году.
- 1 грейд присваивается ткани с плотно расположенными хорошо дифференцированными клетками одинаковой формы, которые практически не отличаются от здоровых;
- 5 грейд присваивается опухолям, полностью состоящим из низкодифференцированных аномальных клеток.
Большинство компонентов опухоли получают оценку 3 и выше.
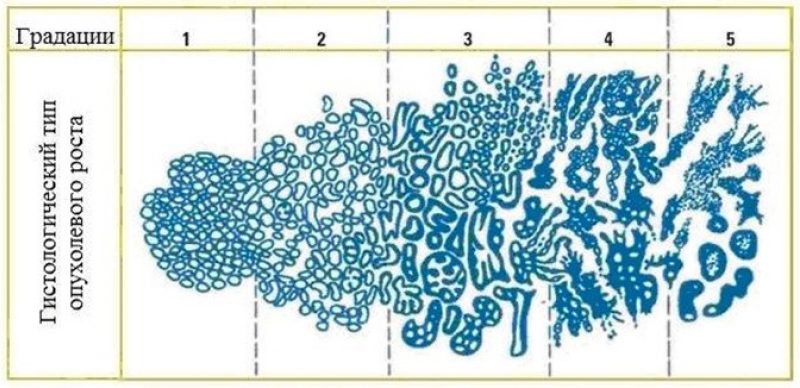
Модифицированная шкала Глисона: что это такое и где применяется?
В онкологии шкала Глисона применяется только для аденокарциномы простаты, т. е. для опухолей, которые развились из железистого эпителия. Это наиболее распространенная форма злокачественных новообразований предстательной железы.
Поскольку аденокарциномы обычно представляют собой скопление клеток с неоднородной структурой, для оценки агрессивности опухоли используется сумма грейдов, которые встречаются чаще других (первичный балл + вторичный балл).
- Первичный балл – оценка наиболее распространенного компонента опухоли (типа дифференцировки клеток или грейда);
- Вторичный балл – оценка второго по частоте встречаемости компонента опухоли.
Например, первичный балл/грейд 3 + вторичный балл/грейд 4 = Глисон 7.
Как рассчитывается индекс Глисона, если обнаружен только один компонент опухоли?
Его балл удваивается. Например, первичный балл/грейд 3 * 2 = Глисон 6.
Как формируется индекс Глисона, если в образцах, взятых при биопсии, присутствует третий значимый компонент?
При расчете модифицированного индекса Глисона учитывается не только распространенность, но и злокачественность раковых клеток. Например, биопсия выявила три компонента карциномы:
1) преобладающий по распространённости,
2) второй по частоте встречаемости компонент с меньшей степенью злокачественности,
3) менее распространенный, но более злокачественный компонент.
В таких случаях индекс Глисона будет складываться из наиболее распространенного и наиболее злокачественного грейда, независимо от того, насколько обширно его распространение. То есть при расчете будут учитываться: грейд компонента аденокарциномы 1 + грейд компонента 3.
Минимальная сумма Глисона, которую можно встретить в клинической практике, ≤ 6.
На практике врачи-патоморфологи не используют грейды 1 и 2.
- Описание грейда 1, данное в 1966 году, скорее соответствует современным представлениям о доброкачественной гиперплазии предстательной железы, чем аденокарциноме.
- Использование грейда 2 не рекомендовано патоморфологами – структура ткани, которую он описывает, рассматривается как одно из возможных проявлений грейда 3 (его вторичный паттерн).
Изначальная система оценки клеточного состава и агрессивности опухоли несколько раз пересматривалась и модернизировалась. Последние крупные изменения были приняты в 2014 г. на международной конференции в Чикаго и включены в рекомендации ВОЗ в 2016 г.
Актуальный вариант шкалы Глисона не просто описывает степень отличия клеток раковой опухоли от здорового железистого эпителия простаты. Он предусматривает выделение 5 прогностических групп исходя из ожидаемой выживаемости пациентов без рецидива в течение 5 лет.
| Прогностическая группа по Глисону | Сумма баллов по Глисону | Прогноз выживаемости в течение 5 лет без рецидива |
|---|---|---|
| 1 | 3 + 3 = 6 | 97,5 % |
| 2 | 3 + 4 = 7 | 93,1 % |
| 3 | 4 + 3 = 7 | 78,1 % |
| 4 | 4 + 4 = 8 | 63,6 % |
| 5 | 9 – 10 | 48,9 % |
Оценка опухоли по модифицированной шкале Глисона – один из самых надежных инструментов, позволяющих врачу спрогнозировать, как поведет себя опухоль в ответ на лечение, насколько высок риск метастазирования или рецидива после хирургического удаления простаты.
Как происходит оценка рака по шкале Глисона?
Аденокарцинома может иметь несколько очагов роста, но развивается медленно и без выраженных симптомов. Новообразования объемом 0,5 см3 обычно не определяются при пальпации, но уже являются клинически значимыми. Важнейшую роль в определении показаний к биопсии для постановки диагноза играют контроль ПСА (простат-специфического антигена) в сыворотке крови, трансректальное ультразвуковое исследование простаты (ТРУЗИ), магнитно-резонансная томография (МРТ) органов малого таза.
Показаниями к выполнению биопсии простаты с последующей оценкой тканей по шкале Глисона считаются:
- Повышенный уровень ПСА при наблюдении в динамике (однократное измерение неинформативно);
- Определение участков с плотностью, отклоняющейся от нормы, при выполнении ТРУЗИ;
- Наличие узловых и других патологических образований на снимках МРТ;
- Обнаружение уплотненных участков при пальцевом ректальном исследовании.
Примерно в 75 – 80 % случаев новообразование располагается в периферической зоне предстательной железы, в 15 – 20 % случаев опухоль локализована в центральной зоне, в 5 % случаев – в переходной зоне простаты.
Учитывая вероятность обнаружения нескольких очагов опухоли в обеих долях простаты и разнородность клеточного состава каждого очага, для исследования требуется материал, отобранный из нескольких точек. Оптимальное количество точек – от 10 до 14. Допустимый минимум – 8 точек при объеме предстательной железы 30 – 40 см3. Биопсия из шести точек больше не считается приемлемой, каким бы ни был объем железы.
Примерная схема точек взятия материала из правой и левой доли предстательной железы
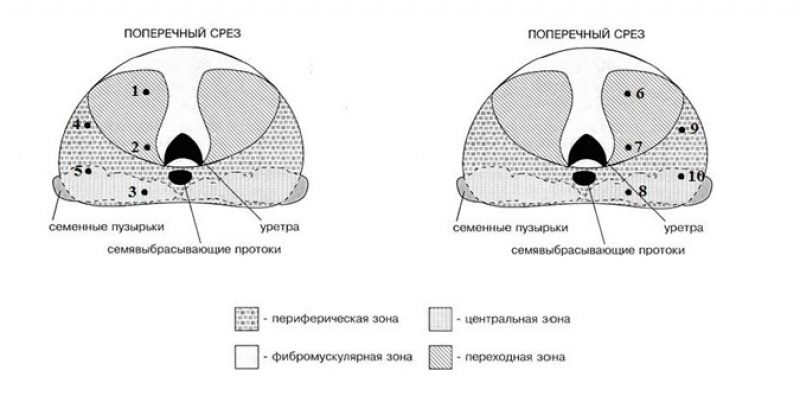
Биопсия выполняется под контролем ТРУЗИ. В большинстве случаев используется трансректальный доступ, реже – промежностный. С помощью стандартной биопсийной иглы диаметром 18 G врач отбирает образцы тканей (биоптаты) в виде столбиков длиной 15 – 20 мм. Каждый образец помещается в отдельный контейнер и направляется на анализ (микротомию).
Пусть вас не пугает описание процедуры. Биопсия практически безболезненна – дискомфорт снимает блокада лидокаином. Для предотвращения воспалительных осложнений в период подготовки к биопсии врач может назначить курс антибиотика.
Что требуется для определения индекса по шкале Глисона?
Врач-патоморфолог оценивает объем и протяженность опухоли в каждом образце ткани, долю столбиков, содержащих атипичные клетки, гистологический тип опухоли. Дается описание каждого образца (биопсийного столбика) с указанием степени дифференцировки железистой ткани по шкале Глисона (грейда). Присвоенный грейд описывает, насколько сильно каждый отдельный образец поражен опухолью.
Грейд 1
Небольшой узел опухоли состоит из хорошо сформированных, одинаковых по форме, плотно расположенных желез без инфильтрации.
Примечание: не используется в современной практике для диагностики рака простаты.
Грейд 2
Опухоль состоит из скопления мелких желез практически одинаковой формы с менее плотным расположением и минимальной инфильтрацией. Подобная структура ткани часто встречается в связке с грейдом 3.
Примечание: грейд не рекомендован к использованию врачам-патоморфологам. Этот тип строения ткани имеет низкую корреляцию с результатами оценки образцов после операции по удалению простаты. Его использование может привести к недооценке агрессивности рака.
Грейд 3
Это наиболее распространенный тип строения опухоли: размер желез обычно мельче, чем в грейдах 1 и 2, они не имеют правильной формы, но все еще достаточно хорошо сформированы. Выявляется инфильтрация в окружающие ткани, измененные клетки проникают к краю железы.
Грейд 4
Железы плохо сформированы, инфильтруют в окружающие ткани, в образцах присутствуют решетчатые (криброзные) железистые структуры, гломерулоидные (клубочковые) изменения.
Грейд 5
Опухоль состоит из недифференцированных атипичных клеток.
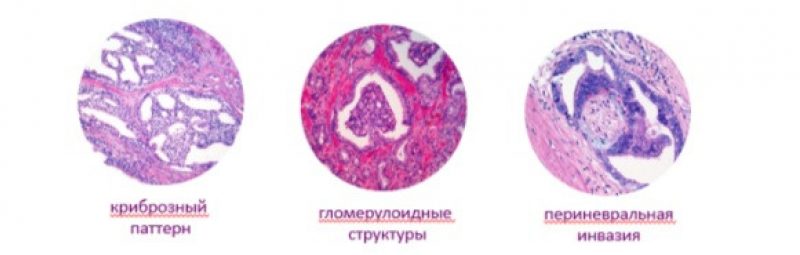
Система расчета индекса Глисона, принятая Международным обществом уропатологии (ISUP), основана на суммировании основного, наиболее распространенного грейда, и наиболее злокачественного грейда.
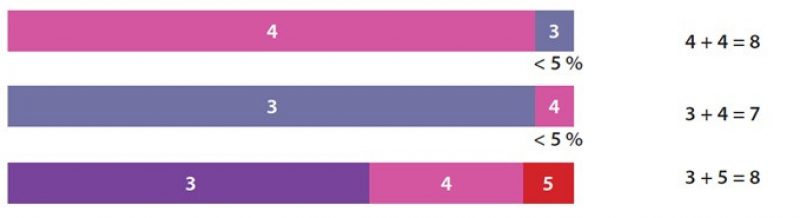
Правило 5% при расчете индекса Глисона
Если опухоль состоит преимущественно из компонентов с грейдом 4 или 5, компоненты с грейдом 3 и менее не принимаются во внимание, если их доля составляет менее 5% от объема опухоли. Правило не применяется, если участок, составляющий менее 5% опухоли, доминирует по злокачественности.
Схема расчета индекса Глисона
Детальная расшифровка индекса по шкале Глисона: что означает индекс 6 баллов, 7 баллов, 8 баллов и т.д.
Индекс Глисона 6 (3 + 3)
- Самый низкий возможный индекс Глисона;
- Характерен для стадии T1 – T2a;
- Благоприятный прогноз – 1 прогностическая группа, выживаемость в течение 5 лет без рецидива 97,5 %;
- Достаточно высока вероятность, что опухоль будет расти медленно и не выйдет за пределы капсулы простаты (для стадии Т1);
- Возможно выполнение нервосберегающей операции.
Если объем опухоли составляет более 50 % столбика ткани или ее протяжённость превышает 5 мм в одном столбике – это сигнал к раннему началу лечения, даже если общая сумма баллов по Глисону ≤ 6.
Индекс Глисона 7 (3 + 4)
- Умеренно-дифференцированная аденокарцинома, более агрессивная, чем опухоли с суммой грейдов (3 + 3);
- Индекс характерен для стадии T2b – T2c;
- Прогностическая группа 2 – выживаемость в течение 5 лет без рецидива 93,1%;
- Возможно выполнение нервосберегающей операции.
Индекс Глисона 7 (4 + 3)
- Средне-злокачественная аденокарцинома с преобладанием более агрессивных низкодифференцированных клеток, прогноз менее благоприятный, чем при сумме грейдов 3 + 4;
- Индекс характерен для стадии T2b – T2c;
- Прогностическая группа 3 - выживаемость в течение 5 лет без рецидива 78,1 %;
- Существует риск быстрого инвазивного роста опухоли;
- Вероятность метастазирования в лимфоузлы 5 – 15 %;
- Основные методы лечения – радикальная простатэктомия (удаление простаты) и лучевая терапия;
- Возможно выполнение нервосберегающей операции.
Индекс Глисона 8 (4 + 4)
- Агрессивная низкодифференцированная аденокарцинома;
- Индекс характерен для стадии T3a – T3b (местно-распространенная опухоль);
- Прогностическая группа 4 – выживаемость в течение 5 лет без рецидива 63,6 %;
- Основные методы лечения – хирургическое удаление простаты или лучевая терапия с последующим назначением антиандрогенов.
Индекс Глисона 9 – 10 (4 + 5, 5 + 4, 5 +5)
- Сильно-злокачественная аденокарцинома, часто диагностируется после метастазирования в органы малого таза;
- Индекс характерен для стадии T3b – T4;
- Опухоль имеет крайне высокий риск рецидива в течение 5 лет – более 50 %;
- Высок риск быстрого роста опухоли и образования метастазов в отдаленных органах;
- Используется комбинированный подход к лечению: радикальная простатэктомия и лечение метастазов, на стадии T4 – лучевая и гормональная терапия.
Насколько точен анализ?
Неоднократно проводились исследования, во время которых индекс Глисона, рассчитанный на материале биопсии, сравнивался с индексом, рассчитанным на материале удаленной предстательной железы. По полученным данным, для опухолей с суммой Глисона 7 баллов совпадение результатов достигает 85,7 %. В группе опухолей с суммой Глисона 8 – 10 баллов индексы, рассчитанные по результатам биопсии и после операции, совпадают на 68 % (причем в этой группе врачи чаще переоценивают, чем недооценивают агрессивность опухоли).
Сопоставление результатов подтверждает исключительно высокую ценность индекса Глисона для прогноза развития опухоли и выбора методов лечения.
Что делать, если у вас есть сомнения в корректности расчета индекса Глисона?
Если процедура биопсии выполнялась без отклонений от протокола, направьте стекла на пересмотр в Европейский Центр Простаты в Гронау, чтобы получить экспертную оценку исследования.
Если биопсия проведена по упрощенной схеме (из 6 точек), при взятии биоматериала были допущены погрешности или лаборант нарушил процедуру работы с биоматериалами (например, поместил несколько образцов в одну заливочную кассету), информативность исследования будет низкой, а результат неверифицируемым.
В таком случае стоит обсудить с лечащим врачом целесообразность повторной фьюжн-биопсии простаты. Это усовершенствованная методика, предусматривающая использование двух техник визуализации – УЗИ и МРТ-снимков простаты. Изображение, полученное с помощью МРТ, накладывается на изображение, полученное с помощью ультразвука. Благодаря этому врач видит 3-мерное изображение простаты и зон, требующих внимания при отборе образцов биоматериала.
По статистике, собранной Европейским Центром Простаты, вероятность обнаружения злокачественных клеток при фьюжн-биопсии в 2 раза выше (65%), чем при классической биопсии (30%).
